Clique sobre os círculos amarelos para ficar a saber mais…
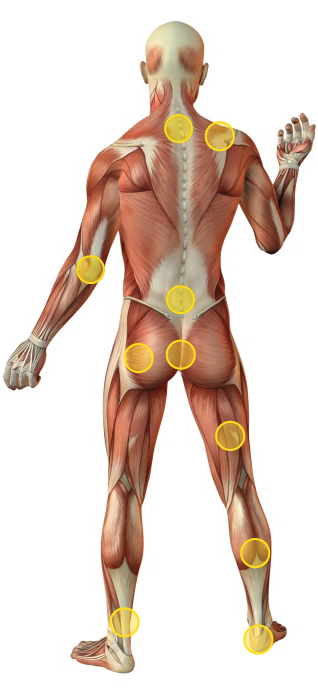
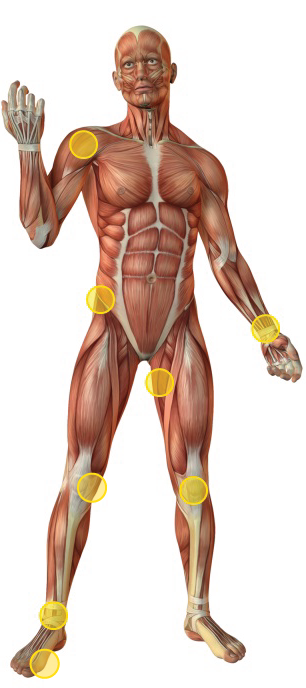
© Mike_kiev | Dreamstime.com - Human Muscles Anatomy Photo
Epicondilite
Definição/Mecanismo de doença: A epicondilite ocorre quando os tendões do cotovelo são sobrecarregados, geralmente por movimentos repetidos do punho ou antebraço. Pode ocorrer do lado interno ou do lado externo do cotovelo.
Sintomas: A dor associada à epicondilite pode irradiar da região interna ou externa do ombro para o antebraço ou punho. Esta aparece geralmente associada a falta de força. Ocasionalmente pode haver também sensação de formigueiros. A falta de força e a dor podem dificultar os gestos do dia-a-dia como o aperto de mãos, rodar um puxador de porta ou segurar uma chávena de café.
Diagnóstico: O diagnóstico geralmente é feito através da avaliação das queixas e da palpação das estruturas com dor. Se o seu médico suspeitar que as suas queixas poderão ter outra causa poderá irá pedir uma radiografia ou outro exame de imagem.
Tratamento: Caso a epicondilite não resolva com medidas de repouso, gelo e analgésicos o seu médico poderá sugerir a realização de fisioterapia, uso de uma braçadeira, a correção do gesto desportivo ou alteração dos movimentos realizados no trabalho. Os casos muito graves de epicondilite podem necessitar de cirurgia.
As definições acima apresentadas foram elaboradas por Fisiatras e não podem ser copiadas ou utilizadas sem autorização prévia da SPMFR.
Espondilose Cervical
Definição/Mecanismo de doença: A espondilose cervical é uma patologia degenerativa e progressiva, dos corpos vertebrais e suas articulações, discos intervertebrais e ligamentos, constituintes da coluna cervical. Com o envelhecimento, estas estruturas sofrem modificações - os discos intervertebrais perdem a hidratação habitual, os ligamentos as propriedades elásticas, e as articulações aumentam de volume através da formação de osteófitos. É a causa mais frequente de disfunção cervical acima dos 50-60 anos.
Sintomas: A dor associada à epicondilite pode irradiar da região interna ou externa do ombro para o antebraço ou punho. Esta aparece geralmente associada a falta de força. Ocasionalmente pode haver também sensação de formigueiros. A falta de força e a dor podem dificultar os gestos do dia-a-dia como o aperto de mãos, rodar um puxador de porta ou segurar uma chávena de café.
Tratamento: A clínica e a progressão dos sintomas ditam a forma de tratamento mais adequada – conservador ou cirúrgico. O médico Fisiatra tem ao seu dispor várias armas terapêuticas, nomeadamente farmacológica (ex. analgésicos e miorelaxantes), ortoprotésica (ex. colar cervical), agentes físicos (ex. TENS) e técnicas cinesiológicas (ex. mobilizações).
As definições acima apresentadas foram elaboradas por Fisiatras e não podem ser copiadas ou utilizadas sem autorização prévia da SPMFR.
Hérnia Cervical
Definição/Mecanismo de doença: Entre cada vértebra da coluna existe um disco intervertebral constituído por um centro gelatinoso, o núcleo polposo, e por uma banda fibrótica externa, o anel fibroso. Os discos intervertebrais actuam como almofadas que absorvem a tensão entre os corpos vertebrais e promovem um adequado movimento da coluna.
Com o processo de envelhecimento, os discos intervertebrais sofrem alterações morfo-químicas, que associadas a outros factores de risco, de que são exemplo as posturas inadequadas, a debilidade dos músculos paravertebrais, a obesidade e o tabagismo, contribuem para a ocorrência de deformação e herniação do núcleo polposo. Com menor incidência, surge herniação aguda, na sequência de um traumatismo cervical importante.
A hérnia cervical pode ser classificada de acordo com a gravidade (protusão, extrusão e sequestro do disco) e a localização (postero-lateral, mediana e lateral). Ocorre em qualquer idade, sendo a localização mais frequente a nível C5/C6 e C6/C7.
Sintomas: Tipicamente manifesta-se com dor cervical ou no ombro, com irradiação para o antebraço e mão. Quando volumosa ou de localização mediana e lateral, pode ocorrer compressão medular e/ou radicular, cursando com compromisso neurológico.
Tratamento: Na maioria dos casos, o tratamento conservador é eficaz. Este consiste na prescrição de medicação analgésica, anti-inflamatória e miorelaxante, e num programa de reabilitação orientado por um fisiatra.
Luxação/Entorse Cervical
Definição/Mecanismo de doença: O segmento cervical é o segmento mais móvel da coluna vertebral, e desta forma propenso a lesões do tipo das luxações e entorses. Estas resultam de mecanismos de aceleração-desaceleração, hiperextensão, impacto frontal directo, que forçam o movimento das articulações além dos seus limites. Podem ser secundários a quedas, acidentes desportivos, movimentos bruscos com os membros superiores, posturas prolongadas, ou mais frequentemente a acidentes de viação (lesão de chicote). A luxação pode ocorrer com alguma frequência em consequência de instabilidade cervical secundária à artrite reumatóide.
Sintomas: O doente refere dor cervical, cefaleia, dificuldade na mobilização do pescoço e contratura muscular. Podem surgir outros sintomas como tontura, vertigem, visão turva e dificuldade de concentração.
Diagnóstico: É importante fazer um exame neurológico para avaliar a gravidade da lesão. O estudo do tipo de lesão e sua estabilidade inclui a realização de exames imagiológicos como a radiografia, a Ressonância Magnética (RM) e a Tomografia computorizada (TC).
Tratamento: Numa fase aguda, o tratamento tem como objectivo reduzir a dor e inflamação. Na fase subaguda, os exercícios terapêuticos têm um papel essencial na prevenção da cronicidade do processo álgico e no rápido retorno laboral.
Os casos complicados com lesão neurológica ou que apresentam importante instabilidade, têm indicação para tratamento cirúrgico. A realização de um programa de reabilitação adequado, contribuiu para o alívio da dor e a recuperação funcional no período pós-operatório.
As definições acima apresentadas foram elaboradas por Fisiatras e não podem ser copiadas ou utilizadas sem autorização prévia da SPMFR.
Dor Miofascial Cervical
Definição/Mecanismo de doença: A síndrome de dor miofascial é uma entidade clínica caracterizada por umador local ou regional e a presença de pontos hipersensíveis localizados no músculo esquelético – pontos gatilho.
Apesar da sua elevada prevalência (até 90% em unidades da dor), a fisiopatologia permanece desconhecida.
Provavelmente resulta de uma macro ou micro lesão muscular, da qual resulta uma cascata de eventos que sensibilizam os receptores da dor.
Diagnóstico: O diagnóstico é clínico. Tipicamente manifesta-se com dor regional, existência de uma banda consistente e dolorosa à palpação, rigidez muscular e restrição do movimento.
Os músculos mais envolvidos são o trapézio, o elevador da escápula, o rombóide, o esternocleidomastoideu, o supra e o infra-espinhoso.
Tratamento: O tratamento tem como objectivo inactivar os pontos gatilho, e desta forma restituir a normal funcionalidade do músculo.
A abordagem terapêutica consiste na utilização de agentes de electroterapia e de termoterapia, massagem manual, reeducação neuromuscular, técnicas de alongamento e relaxamento, e infiltração – a seco, soro fisiológico, anestésicos e toxina botulínica.
A correcção de factores de risco identificados durante a avaliação clínica, e a prescrição de programa de exercícios têm um importante papel preventivo de recidivas.
As definições acima apresentadas foram elaboradas por Fisiatras e não podem ser copiadas ou utilizadas sem autorização prévia da SPMFR.
Síndroma do Piriforme
Definição/Mecanismo de doença: Também designada por dor pseudociática, esta condição é uma causa pouco frequente de dor na região glútea e no membro inferior.
Diagnóstico: O seu diagnóstico é essencialmente clínico e poderão ser realizados exames imagiológicos que permitam a exclusão de patologia vertebral/radiculopatia.
Esta patologia consiste numa nevrite da parte proximal do nervo ciático. Em alguns casos, o músculo piriforme pode provocar compressão nesta parte do nervo, devido a espasmos e/ou contracturas, simulando a dor ciática com origem numa radiculopatia lombar/sagrada.
A forma primária deste síndroma pode resultar de anomalias musculares com hipertrofia, de fibrose ou de alterações anatómicas (parciais ou totais) do nervo, entre várias outras causas. A forma secundária pode resultar, por exemplo, de hiperlordose, de traumatismos na região sacro-ilíaca e glútea (ex. prótese total da anca), de pseudo-aneurimas da artéria glútea inferior ou de esforço físico exagerado. Quando o síndroma do piriforme se apresenta bilateralmente, pode estar relacionado com a imobilização prolongada, com flexão da coxa, no período pós-cirúrgico.
Tratamento: Esta patologia pode ser tratada com base na fisioterapia, num programa de estiramentos no domicílio e em modificações da actividade. A infiltração (com corticoesteróides, analgésicos ou toxina botulínica) pode ser aplicada quando a situação é refractária. Por fim, o tratamento cirúrgico constitui a última hipótese terapêutica a considerar e consiste na ressecção do músculo piriforme ou do tendão na sua inserção na face superior do grande trocanter do fémur.
As definições acima apresentadas foram elaboradas por Fisiatras e não podem ser copiadas ou utilizadas sem autorização prévia da SPMFR.
Coccidinia
Definição/Mecanismo de doença: Coccidinia é um vocábulo que designa dor na região coccígea, tratando-se de um sintoma de diversas doenças, e não uma doença em si.
O cóccix constitui a região mais inferior da coluna vertebral, sendo formado por um conjunto de quatro ou cinco vértebras fundidas entre si.
Normalmente, trata-se de uma dor tipo moinha que, durante algumas actividades, se torna aguda.
Sinais e sintomas: Os sintomas são desencadeados pelo sentar-se em superfícies duras, permanecer na posição de sentado durante longos períodos de tempo ou levantar-se da posição de sentado.
A dor pode ser aliviada por manobras que diminuam o peso sobre a região afectada. Para além da dor na região coccígea, o doente também pode sentir dor (ou uma sensação de desconforto) nas seguintes situações: nas relações sexuais, sobretudo nas mulheres; na defecação; e na menstruação.
A causa mais frequente de coccidinia é um traumatismo directo, segundo um eixo vertical, do cóccix ou dos tecidos moles vizinhos. Patologicamente, as causas incluem fracturas sacrococcígeas desalinhadas e lesões ligamentares dos segmentos coccígeos mais caudais. Na maioria dos casos, o vértice do cóccix sofre uma subluxação ou torna-se hipermóvel.
A prevalência da coccidinia é cinco vezes superior nas mulheres. Para além do risco representado pelo traumatismo obstétrico, esta prevalência pode ser justificada pela anatomia, uma vez que o cóccix feminino é maior e apresenta uma situação mais posterior do que o cóccix masculino.
A coccidinia é três vezes mais prevalente nas mulheres obesas do que em mulheres não obesas, o que se pode relacionar com uma diminuição da rotação pélvica na posição de sentado.
As definições acima apresentadas foram elaboradas por Fisiatras e não podem ser copiadas ou utilizadas sem autorização prévia da SPMFR.
Lesão dos Isquiotibiais
Definição/Mecanismo de doença: Os isquiotibiais constituem um conjunto de três músculos localizados na região posterior da coxa: internamente, semimembranoso e semitendinoso; externamente, o bicípite crural.
O termo inglês para isquiotibiais é hamstrings, derivado da gíria dos matadouros, nos quais as carcaças eram penduradas através destes fortes músculos tendinosos. A lesão dos isquiotibiais é uma das lesões musculares mais frequentes, sobretudo em atletas. Contudo, pode atingir uma grande variedade de doentes, desde os mais jovens aos mais idosos, desde o atleta de elite ao ‘guerreiro de fim-de-semana’.
A lesão dos isquiotibiais consiste num grupo constituído, não por um só, mas por diferentes tipos de lesão, que vão desde a simples dor muscular após um esforço intenso (mialgia) a rupturas completas da unidade músculo-tendão. Estas lesões podem ocorrer por aplicação de forças directas (laceração, contusão) ou indirectas (uso dos músculos para exercícios, como correr).
Tratamento: As lesões isquiotibiais curam-se muito lentamente e apresentam um elevado risco de nova lesão, se houver um retorno às actividades (desportivas) demasiado precoce. Nas lesões graves, o tempo de retorno às actividades realizadas previamente à lesão pode ser de até 1 ano; nos casos de ruptura completa, pode não haver nunca a possibilidade de retorno ao mesmo nível de função.
As definições acima apresentadas foram elaboradas por Fisiatras e não podem ser copiadas ou utilizadas sem autorização prévia da SPMFR.
Síndrome Compartimental
Definição/Mecanismo de doença: A síndroma compartimental é um conjunto de sinais de sintomas causado por um aumento da pressão tecidular no seio de um espaço fascial fechado. Pode ser uma síndroma aguda ou crónica.
Afecta mais frequentemente as pernas, embora também possa ocorrer nas coxas ou nos membros superiores. Na síndroma compartimental aguda há um aumento rápido da pressão no interior de um espaço fechado. Se essa pressão for muito alta e mantida ao longo do tempo pode diminuir significativamente o fluxo de sangue naquela região, causando assim morte dos nervos, músculos e outros tecidos do compartimento envolvido. A fáscia deve ser aberta cirurgicamente (fasciotomia), de forma a que se consiga libertar a pressão gerada. Se não for realizada uma fasciotomia de urgência, o doente pode desenvolver contracturas por diminuição do fluxo de sangue que chega aos músculos (designadas por contracturas de Volkmann), paralisias (por compressão dos nervos que atravessam a região afectada), infecções e gangrena, com eventual necessidade de amputação do membro. A morte de tecido muscular pode originar ainda problemas sistémicos (de todo o corpo), tais como mioglobinuria (presença da proteína mioglobina na urina) e insuficiência renal.
A causa mais frequente das síndromas compartimentais agudas é a fractura da tíbia. Outras causas incluem: lesões por esmagamento; ruptura muscular; contusão muscular directa; queimaduras circunferenciais; pressão directa exercida, por exemplo, por um gesso; hemorragia compartimental (normalmente em doentes hipocogulados); e após um enfarte muscular diabético. O compartimento anterior da perna é o mais frequentemente afectado.
Na síndroma compartimental crónica, também conhecida como síndroma compartimental crónica do exercício, há uma lesão de sobreuso na qual a fáscia não acomoda o aumento de fluxo sanguíneo provocado pelo exercício, aumentando assim a pressão do compartimento afectado, o que conduz à diminuição do fluxo sanguíneo a jusante, provocando dor. Esta síndroma ocorre habitualmente em corredores, ciclistas e noutros desportos que envolvam corrida, como o basquetebol e o futebol.
Sintomas: Os sintomas variam consoante o nível de compressão e o compartimento atingido.
As definições acima apresentadas foram elaboradas por Fisiatras e não podem ser copiadas ou utilizadas sem autorização prévia da SPMFR.
Bursite do Calcâneo
Definição/Mecanismo de doença:A bursite do calcâneo é uma inflamação das bolsas sinoviais que estão associadas ao tendão de Aquiles, localizadas logo acima da sua inserção.
É uma causa frequente de dor no tornozelo posterior, e tem origem em mecanismos de sobrecarga e trauma repetidos, como é o caso dos atletas que usam calçado apertado, ou mulheres que usam sapatos de tacão alto com frequência. Pode também estar associada a patologia sistémica, o que pode acontecer na doença gotosa, na artrite reumatóide e nas espondiloartropatias seronegativas.
Por vezes, a inflamação das bolsas profundas ao tendão de Aquiles é causada por uma proeminência posterior do osso calcâneo, a que se dá o nome de deformidade de Haglund.
Diagnóstico:O seu diagnóstico é essencialmente clínico, e pode ser um desafio a distinção entre a bursite do calcâneo e a tendinite aquiliana, que por vezes co-existem.
Tratamento:O tratamento envolve, além de imobilização e modificações na actividade ou no calçado, um programa de reabilitação do qual fazem parte a aplicação de modalidades físicas e a cinesioterapia, com particular relevo dos exercícios de estiramento do tendão aquiliano.
Associadamente, podem ser prescritos fármacos anti-inflamatórios orais. A infiltração local com corticoesteróides não é recomendada, devido ao risco de ruptura do tendão aquiliano.
As definições acima apresentadas foram elaboradas por Fisiatras e não podem ser copiadas ou utilizadas sem autorização prévia da SPMFR.
Tendite / Ruptura do Tendão de Aquiles
Definição/Mecanismo de doença:A inflamação da estrutura tendinosa e peri-tendão resulta habitualmente da hipersolicitação/overuse do tendão calcâneo (Aquiles) associada à mudança da intensidade da actividade, da superfície de jogo ou do calçado.
A terminologia usada para designar esta patologia é alvo de controvérsia, uma vez que existe habitualmente um componente de inflamação crónica e degenerativo, pelo que o termo ‘tendinose’ poderá ser mais adequado, sendo considerado um factor de risco para a ruptura tendinosa.
Esta acontece, na maioria das vezes, em contexto desportivo sendo mais frequente no sexo masculino (dadas as especificidades das modalidades praticadas) e no estrato etário 30-50 os anos. As modalidades que implicam solicitação repetida do aparelho extensor do pé (gémeos e solear), como a corrida, basquetebol, voleibol, ciclismo apresentam maior risco.
A toma de antibióticos do grupo das fluoroquinolonas ou o uso de esteroides aumenta significativamente o risco de ruptura tendinosa.
Sinais e sintomas:A ruptura do tendão de Aquiles é descrita como uma dor súbita intensa na região do calcanhar semelhante a uma ‘pedrada’ e associa-se a incapacidade imediata para a marcha.
Diagnóstico:O estudo por ecografia poderá apresentar sinais da existência de inflamação tendinosa e revelar uma ruptura tendinosa, no entanto a sua fiabilidade é limitada pela experiência do examinador.
A ressonância magnética é o exame imagilógico de eleição para o diagnóstico de ruptura, sendo particularmente útil na distinção entre ruptura parcial e total.
Tratamento:A terapêutica da tendinite do tendão de Aquiles visa a diminuição da inflamação limitando o contexto sintomático e utiliza agentes farmacológicos (anti-inflamatórios não esteroides), físicos (crioterapia, ionização, ondas de choque) e técnicas cinesiológicas (mobilização activa e passiva, estiramento).
A adequação da intensidade do exercício e do calçado (eventual uso de palmilha com elevação do calcanhar) é essencial para o sucesso terapêutico e diminuição da recidiva lesional. A ruptura pode ser tratada de modo conservador ou recorrendo a cirurgia. A opção cirúrgica é a mais adequada nas lesões completas e em indivíduos desportivamente activos.
As definições acima apresentadas foram elaboradas por Fisiatras e não podem ser copiadas ou utilizadas sem autorização prévia da SPMFR.
Lombalgia
Definição/Mecanismo de doença: A lombalgia ou dor lombar é a dor, tensão muscular ou rigidez que ocorre ao nível do 1/3 inferior das costas, entre a grade costal e as pregas glúteas.
É uma queixa comum e constitui um motivo frequente de procura de cuidados médicos e de absentismo laboral.
Sinais e sintomas: A dor lombar pode ocasionalmente estender-se até à região nadegueira. Quando esta se estende para os membros inferiores é designada por “lombociatalgia”, vulgarmente conhecida por “dor ciática”.
Ambas estão associadas a limitação da mobilidade, com dificuldade em manter-se de pé ou realizar atividades que exijam movimentos do tronco e membros inferiores.
Diagnóstioo A avaliação dos sintomas e o exame físico são geralmente suficientes para o diagnóstico e para exclusão de causas graves de lombalgia.
Os exames complementares de diagnóstico não são geralmente necessários para confirmar a causa. Na suspeita de uma doença grave, o médico poderá ter que recorrer a alguns exames para melhor esclarecimento da situação clínica, tais como a radiografia, o TAC, a ressonância magnética, a cintigrafia óssea ou estudos neurofisiológicos (como a eletromiografia).
Tratamento Na maioria dos casos as queixas aliviam após algumas semanas de tratamentos em casa. Estes podem incluir medicação analgésica (tais como o paracetamol ou o ibuprofeno), calor e períodos curtos de repouso.
Se os tratamentos em casa não aliviarem as queixas, o seu médico pode sugerir outros medicamentos e tratamentos de MFR.
Existem vários medicamentos úteis no tratamento da lombalgia, tais como os relaxantes musculares e alguns antidepressivos.
Os tratamentos de MFR são geralmente os tratamentos de primeira linha para a lombalgia. Podem incluir: eletroterapia, ultrassons, diferentes modalidades de calor, terapia manual e outras técnicas de fisioterapia e exercícios específicos.
Podem ser também sugeridas injeções musculares ou articulares, por vezes realizadas com auxilio de imagem (como por exemplo a ecografia).
São raros os casos em que há necessidade de realizar tratamento cirúrgico na lombalgia sem doença especifica.
As definições acima apresentadas foram elaboradas por Fisiatras e não podem ser copiadas ou utilizadas sem autorização prévia da SPMFR.
Patologia da coifa dos rotadores
Definição/Mecanismo de doença: A coifa dos rotadores é um grupo de músculos e tendões que rodeiam a articulação do ombro, mantendo a cabeça do osso do braço firmemente ajustada dentro da superfície da omoplata. As lesões da coifa ocorrem geralmente por gestos repetidos acima do nível do ombro (na profissão ou desporto), por traumatismo (por queda ou erguer objetos pesados) ou devido a artrose do ombro (com maior risco de tendinopatia e rutura da coifa quanto maior a idade).
Sinais e sintomas: A dor no ombro é o principal sintoma da patologia da coifa. Frequentemente perturba o sono, principalmente quando se deita sobre o ombro afetado e dificulta algumas atividades do dia-a-dia como o pentear ou chegar com a mão atrás das costas. Pode também ser acompanhada de falta de força no braço.
Diagnóstico: O exame físico feito pelo médico e a revisão das suas queixas podem ser suficientes para o diagnóstico. Durante o exame físico o seu médico irá pressionar em diferentes partes do ombro, testar a força dos músculos do braço e ombro e verificar se tem dor em alguns movimentos. Em alguns casos, será necessário realizar estudos de imagem tais como radiografia, ecografia ou ressonância magnética para confirmar o diagnóstico e a gravidade do problema.
Tratamento: Na maioria dos casos não há necessidade de realizar tratamento cirúrgico, sendo geralmente suficiente realizar repouso das actividades que causem dor, gelo e fisioterapia para aumentar a força e flexibilidade. Após estas medidas se as dores não resolverem poderá ser necessária uma infiltração local. Se a lesão for grave e envolver a rotura completa do músculo ou tendão pode ser necessário tratamento cirúrgico.
As definições acima apresentadas foram elaboradas por Fisiatras e não podem ser copiadas ou utilizadas sem autorização prévia da SPMFR.
Coxartrose (Artrose da Anca)
Definição/Mecanismos da doença: Consiste na artrose da articulação da anca (coxo-femural).
Sinais e sintomas: Dor referida à anca, geralmente irradiando para a região da virilha. A dor tem tendência ao alívio com o repouso.
Diagnóstico: Geralmente um exame clínico efectuado pelo seu médico e uma radiografia são suficientes para estabelecer o diagnóstico.
Tratamento: Pode consistir no recurso a medicação analgésica, tratamentos de fisioterapia ou, em casos avançados e bastante limitativos para as actividades de vida diária, substituição da articulação por uma prótese da anca.
As definições acima apresentadas foram elaboradas por Fisiatras e não podem ser copiadas ou utilizadas sem autorização prévia da SPMFR.
Síndrome de túnel cárpico
Definição/Mecanismo de doença: A síndrome de túnel de cárpico é uma condição que causa dormência e sensação de formigueiro na mão, causada pela compressão de um nervo dentro do túnel cárpico. O túnel cárpico é uma passagem estreita no punho limitada por ossos e ligamentos.
Sintomas: A síndrome de túnel cárpico geralmente começa gradualmente com dormência e sensação de formigueiro no polegar, dedo indicador e dedo médio, que aparece e desaparece. Pode também aparecer desconforto no punho e mão. Ocasionalmente está associada a falta de força, principalmente no polegar.
Diagnóstico: O seu médico irá rever a história das suas queixas procurando um padrão que forneça pistas sobre o diagnóstico. Irá também testar a sensibilidade, a força dos dedos e avaliar perdas de massa muscular (atrofias). Ocasionalmente é necessário realizar exames tais como radiografia e estudos da função nervosa (como a eletromiografia, que avalia se a causa da dor é a compressão de um nervo).
Tratamento: O tratamento deve ser iniciado assim que começarem as queixas, de forma a ser mais eficaz. O tratamento inicial geralmente não deve ser cirúrgico, devendo realizar-se tratamento com talas, fisioterapia e medicação para alívio da dor. A otimização do tratamento de doenças crónicas tais como diabetes, hipotiroidismo e artrite reumatoide poderá ser também importante.
Tenossinovite de De Quervain
Definição/Mecanismo de doença: A tenossinovite de De Quervain é uma inflamação que afeta os tendões do polegar no lado externo do punho. Qualquer atividade que exija movimentos repetidos do punho podem ser a causa do problema, tais como jardinagem, golfe ou segurar com frequência um bebé. Por vezes, a tenossinovite de De Quervain ocorre durante a gravidez, tendo tendência a melhorar após o parto.
Sintomas: Os sintomas incluem dor e edema na base do polegar e dificuldade em mover o polegar e o punho durante as atividades que envolvem agarrar. Pode haver também rigidez na mobilidade do polegar.
Diagnóstico: Para diagnosticar a tenossinovite de De Quervain, o seu médico irá examinar a sua mão verificando se sente dor aplicando pressão no punho, identificando quais os tendões afetados. Os testes de imagem geralmente não são necessários.
Tratamento: O tratamento poderá incluir medicação, fisioterapia, terapia ocupacional ou cirurgia. O tratamento é geralmente eficaz se for iniciado rapidamente após início da dor, embora possa recorrer caso não se suspendam os gestos repetitivos que provocaram a inflamação.
As definições acima apresentadas foram elaboradas por Fisiatras e não podem ser copiadas ou utilizadas sem autorização prévia da SPMFR.
Tendinopatia dos adutores
Definição/Mecanismos da doença: Mais frequente nos desportistas, consiste na inflamação aguda ou crónica dos adutores (músculos cuja inserção se encontra localizada na região da virilha).
Sinais e sintomas: Dor referida à região da virilha, que pode ser mais intensa durante as actividades ou em repouso, dependendo da fase em que se encontra. A dor piora à contracção dos músculos adutores e à palpação local.
Diagnóstico: O diagnóstico geralmente é efectuado através do exame clínico, pelo seu médico. Uma radiografia ou uma ecografia poderão ser necessárias para excluir outras patologias ou para caracterizar a tendinopatia.
Tratamento: Repouso, gelo e anti-inflamatórios numa fase inicial, progredindo para alongamentos, reforço muscular e tratamentos de fisioterapia são geralmente suficientes. Poderá ser necessário o recurso a infiltração local. Os desportistas deverão ser avaliados quanto ao programa de treino e ao gesto técnico.
As definições acima apresentadas foram elaboradas por Fisiatras e não podem ser copiadas ou utilizadas sem autorização prévia da SPMFR.
Gonartrose (Artrose do Joelho)
Definição/Mecanismos da doença: Consiste na artrose da articulação do joelho (femuro-tibial e/ou femuro-patelar). É mais frequente em pessoas obesas ou que sofreram lesões prévias dos meniscos ou dos ligamentos do joelho.
Sinais e sintomas: Dor referida à região do joelho, que geralmente se inicia ao subir/descer escadas e rampas e quando permanece muito tempo na posição de sentado. Progride para dor na marcha, mas que geralmente alivia com o repouso. Em surtos de inflamação, o joelho pode apresentar-se quente e globoso e a dor pode tornar-se bastante mais intensa e ocorrer também em repouso. Pode ouvir e sentir crepitações quando movimenta a articulação do joelho, que geralmente estão associadas à lesão da cartilagem.
Diagnóstico: Um exame clínico cuidadoso do joelho geralmente permite fazer o diagnóstico; uma radiografia poderá confirmá-lo e avaliar a gravidade da artrose.
Tratamento: Em fases de inflamação deve fazer repouso e descarga com canadianas, bem como gelo e anti-inflamatórios. Uma infiltração poderá também ser útil nesta fase.
Em fases mais crónicas, está indicado o recurso a medicação analgésica e tratamentos de fisioterapia, bem como é fundamental a perda de peso em casos de obesidade. Uma joelheira pode facultar alívio sintomático em determinadas circunstâncias. A viscossuplementação (infilitração de ácido hialurónico) também é uma opção nesta fase.
Em fases avançadas e bastante limitativas, poderá estar indicada a cirurgia com eventual substituição por prótese do joelho.
Lesão do Ligamento Cruzado Posterior (LCP)
Definição/Mecanismos da doença: Cerca de dez vezes menos frequente que a lesão do ligamento cruzado anterior (LCA), a lesão isolada do ligamento cruzado posterior define-se por um movimento de translação posterior da tíbia em relação as côndilos do fémur distal, com o joelho em flexão a 90º.
O mecanismo responsável descrito com maior frequência consiste na aplicação directa de uma força posterior na zona proximal da tíbia com o joelho em flexão. É frequente este tipo de lesões ocorrer em acidentes de viação por colisão com o tablier do carro ou nas quedas em que se verifica flexão plantar do pé e o tubérculo tibial inferior colide com o solo. Durante as actividades desportivas, nas lesões que ocorrem envolvem hiperextensão do joelho ou, menos frequentemente, a combinação de forças em valgus e rotação externa do membro inferior.
Sinais e sintomas: Lesões isoladas no LCP podem apresentar-se com sintomas mínimos como dor, edema, instabilidade e uma marcha quase normal.
Diagnóstico: Ao exame físico, o teste da gaveta posterior é o exame mais fiável, permitindo classificar a lesão em três graus, de acordo com a distância entre o prato medial da tíbia e o côndilo medial do fémur.
A avaliação da lesão pode ser complementada por exames de imagem, como a radiografia que permite detectar a presença de uma eventual avulsão e a RMN que permite avaliar a existência de ruptura do LCP.
Tratamento: O tratamento costuma ser mais conservador do que aquele aplicado às lesões do LCA. O programa de reabilitação deve ser adaptado à gravidade individual de cada caso e a decisão cirúrgica baseia-se no grau de gravidade da lesão e na existência de avulsão/integridade do local de inserção do LCP.
No entanto, a decisão é actualmente controversa.
As definições acima apresentadas foram elaboradas por Fisiatras e não podem ser copiadas ou utilizadas sem autorização prévia da SPMFR.
Bursite da Pata de Ganso
Definição/Mecanismos da doença: Também designada bursite anseriana, trata-se de uma condição inflamatória na face interna do joelho, mais precisamente na face antero-medial proximal da tíbia, cerca de 2-5 cm abaixo da linha inter-articular, onde pode surgir dor, hipersensibilidade e edema. É nesta zona que se inserem, em conjunto, o tendão do músculo sartorius, gracilis e semitendinoso.
Sinais e sintomas: Entre as etiologias possíveis, existem as degenerativas, o elevado IMC, a deformidade do ângulo do joelho (valgo) ou do pé (plano), a actividade desportiva excessiva, o traumatismo da zona interna do joelho, a formação de exostose, entre outras. As populações atingidas de forma mais frequente são mulheres obesas, atletas e idosos com artrite.
Diagnóstico: A realização de radiografia não está indicada para a avaliação desta patologia. No entanto, a ecografia pode auxiliar no diagnóstico e a RMN é o método de imagem eleito para confirmação do diagnóstico.
Tratamento: A fisioterapia tem-se revelado muito benéfica para estes doentes, que são frequentemente referenciados para o médico fisiatra. O repouso de actividades agravantes (ex. subir escadas) e a terapêutica anti-inflamatória fazem parte do tratamento de primeira linha.
O tratamento pode também incluir a infiltração de corticosteróides e/ou anestésicos e a decisão cirúrgica (ex. excisão da bursa e de exostose óssea) deve ser considerada nos casos de maior incapacidade.
As definições acima apresentadas foram elaboradas por Fisiatras e não podem ser copiadas ou utilizadas sem autorização prévia da SPMFR.
Entorse do Tornozelo
Definição/Mecanismo de doença: A entorse do tornozelo é maioria dos casos causada por um movimento exagerado do pé para baixo e para dentro ( lesão em inversão). É responsável por cerca de 15-20% dos episódios de interrupção temporária da prática desportiva. As modalidades colectivas (basquetebol, futebol, voleibol), o ténis, a ginástica e o atletismo são as que implicam maior risco.
A lesão resultante pode ir desde um simples estiramento ligamentar, até uma rotura ligamentar com possíveis lesões associadas de tendões, cartilagem e/ou osso. O complexo ligamentar lateral do tornozelo, composto pelos ligamentos talofibular anterior, calcaneofibular e talofibular posterior é o mais lesado (especialmente o talofibular anterior) . A lesão é habitualmente classificada em 3 graus de acordo com o envolvimento das fibras ligamentares (grau I – distensão das fibras ligamentares, sem ruptura; grau II – ruptura de parte das fibras ligamentares; grau III – ruptura da maioria ou de todas as fibras ligamentares).
Sinais e sintomas: As manifestações mais frequentes são a dor com limitação funcional e o aparecimento de edema e/ou equimose de acordo com a gravidade da lesão.
Diagnóstico: Geralmente a história e exame clínico efectuado pelo médico são suficientes para estabelecer o diagnóstico.
O estudo radiológico simples é útil no estudo de lesões ósseas associadas (fíbula, 5º metatársico) e a ecografia permite avaliar a integridade das estruturas capsulo-ligamentares. O estudo por ressonância magnética pode ser necessário nos casos de entorses recorrentes.
Tratamento: O tratamento é orientado de acordo com a gravidade da lesão. Na fase aguda e inicial deverá ser feito repouso, protecção articular (utilização de ortóteses, descarga parcial) e medidas anti-edematosas e anti-inflamatórias (gelo estático, elevação, compressão elástica).
Adicionalmente a estas medidas poderão ser utilizados fármacos analgésicos/anti-inflamatórios para alívio da sintomatologia. O programa de reabilitação deve ser introduzido progressivamente e incluir o fortalecimento dos músculos peri-articulares e o treino proprioceptivo. Este é fundamental para resolução completa do processo inflamatório, para a reeducação da marcha eprevenção de novas entorses com consequente instabilidade crónica.
As definições acima apresentadas foram elaboradas por Fisiatras e não podem ser copiadas ou utilizadas sem autorização prévia da SPMFR.
Fasceíte Plantar
Definição/Mecanismo de doença: Processo inflamatório da fáscia plantar que se traduz por dor na região da base do calcanhar, mais intensa durante os primeiros passos após um período de inactividade, como por exemplo, no início do dia. O agravamento do quadro álgico costuma ser progressivo. O movimento de dorsiflexão do pé agrava a sintomatologia e a sua amplitude encontra-se muitas vezes limitada.
Sinais e sintomas: A etiologia da fasceíte plantar é multifactorial e pouco clara. No entanto, a fasceíte plantar encontra-se com maior frequência em doentes cuja actividade inclui levantamento de carga por períodos longos, está associada a elevados IMC e co-presente com muitas doenças reumáticas sistémicas. Doentes com alterações dos arcos dos pés (ex. pé chato, pé cavo) também são propensos a desenvolver esta patologia.
Diagnóstico: O exame clínico, por si, permite o diagnóstico desta patologia. No entanto, caso seja necessário, podem ser solicitados exames complementares de diagnóstico como radiografias, ecografias e RMN. O esporão calcâneo é encontrado muitas vezes nestes exames de forma acidental, sendo uma condição subjacente e não representando necessariamente a etiologia da dor.
Tratamento: O tratamento da fasceíte plantar pode ser conservador ou cirúrgico. A fisioterapia, a correcção do padrão de marcha, algumas alterações no calçado (ex. alterações que permitam a correcção do arco do pé), o uso nocturno de talas, os exercícios de estiramento, a redução da exposição a cargas excessivas, a manutenção de um valor de IMC normal e a administração local e/ou sistémica de terapêutica anti-inflamatória têm relevado benefício no alívio sintomático.
Uma pequena percentagem de doentes com sintomas refractários pode beneficiar com a abordagem cirúrgica (libertação da fáscia).
As definições acima apresentadas foram elaboradas por Fisiatras e não podem ser copiadas ou utilizadas sem autorização prévia da SPMFR.